Zorg(e)loos ?
Verhalen/12 November 2024Ligt u er ook wel eens wakker van? Hoe het moet met uw ouders of schoonouders nu ze ouder worden? Of wat u graag zelf zou willen als u ouder wordt? Zeker nu goede zorg in een passend onderkomen steeds minder vanzelfsprekend wordt in Nederland. Donkere wolken pakken zich samen boven zorgzaam Nederland. De zorg kan de sterk toenemende vraag nu al nauwelijks meer aan, en dat terwijl de kloof tussen zorgvraag en beschikbare zorg alleen maar groter wordt. Enkele doemscenario’s schieten door mijn hoofd: sterk vereenzaamde mensen, levend in ongeschikte woningen, schrijnende gevallen van ouderen met sterk verwaarloosde lichamelijke en geestelijke problemen tot alleenwonende mensen die weken later pas gevonden worden in hun woning... overleden…
Verandering in bevolkingssamenstelling
De verandering in bevolkingssamenstelling is enorm. Tot 2040 verdubbelt het aantal 75-plussers en neemt het aantal 90-plussers zelfs met 150% toe. Het aantal 75-plussers dat alleen komt te wonen zal in deze periode eveneens verdubbelen. De verhouding werkenden versus niet-werkenden is momenteel 1 op 3. Dit zal tot 2040 verder afnemen tot 1 op 2. In 2015 was het aantal werkenden in de zorg ten opzichte van het totaal aantal werkenden 1 op 7. In 2040 zou 1 op de 4 (en in 2070 zelfs 1 op de 3) werkende Nederlanders in de zorg moeten werken om zorg op hetzelfde niveau te kunnen blijven leveren als nu. Tegelijkertijd neemt in deze periode het aantal potentieel beschikbare mantelzorgers (50- tot 65-jarigen) per 85-plusser aanzienlijk af. Van 10 op één 85-plussers daalt dit naar 4 op één 85-plusser.
Gevolgen volksgezondheid
Nederland heeft, in vergelijking met andere landen, hoge zorguitgaven voor langdurige zorg, mede door de sterke vergrijzing tot 2070. Ondanks pogingen om ouderen langer thuis te laten wonen, blijven de kosten toenemen. De uitgaven in de ouderenzorg stijgen van 19 miljard in 2018 naar 43 miljard in 2040. Het aantal mensen met meerdere chronische aandoeningen neemt met 20% toe, terwijl het aantal mensen met artrose met bijna 90% stijgt. We worden geconfronteerd met een verdubbeling van het aantal mensen met dementie, een toename van 150% in sterfgevallen door dementie en een verdubbeling van het aantal 75-plussers dat zich eenzaam voelt. In 2040 is het aantal 85-plussers dat de eerste hulp bezoekt 125% hoger dan nu, het aantal staaroperaties stijgt met 90% en het aantal mensen met een indicatie voor ‘beschermd wonen met intensieve dementiezorg’ groeit van 100.000 naar 197.000.
Hoe is dit ontstaan?
Vanaf 1 januari 1968 kende Nederland de Algemene Wet Bijzondere Ziektekosten (AWBZ). Deze wet was een verplichte, collectieve ziektekostenverzekering voor niet individueel verzekerbare ziektenkostenrisico’s en verving onder andere de Wet op de bejaardenoorden. Tot 2003 zijn er veel aanvullende regels opgesteld om de AWBZ aan te passen aan veranderende maatschappelijke trends, wat de regelgeving steeds complexer en bureaucratischer maakte. Hierdoor werd een grondige herziening noodzakelijk. Langzaam maakte centrale aanbodsturing plaats voor decentrale vraagsturing. Dit werd mogelijk doordat het verplicht contracteren door zorgkantoren werd afgeschaft. Ook andere bedrijven betraden de markt en mochten de AWBZ concurrerend uitvoeren.
Vanwege de sterk toenemende kosten in de zorg is de AWBZ sinds 2003 geleidelijk vervangen door andere wetten, waaronder de Zorgverzekeringswet. Zo werd in 2007 de huishoudelijke verzorging overgeheveld naar de Wet Maatschappelijke Ondersteuning (WMO) en werden indicaties voor langdurige opname in een AWBZ-instelling voortaan afgegeven in de vorm van een zorgzwaartepakket (ZZP). In 2009 werden ook welzijnsactiviteiten overgeheveld naar de WMO. Sinds 1 januari 2015 is de AWBZ geheel vervallen en wordt zorg en ondersteuning voornamelijk geregeld door de Wet langdurige zorg (Wlz), de WMO en de Jeugdwet. Veel van deze zorg wordt door gemeenten georganiseerd en gefinancierd met als uitgangspunt dat mensen zo lang mogelijk thuis moeten blijven wonen.
Financiering
De wijzigingen in de zorgwetgeving brachten ook veranderingen in de financiering van zorgvoorzieningen. In 2006 verving de Wet Toelating Zorginstellingen (WTZi) de Wet Ziekenhuisvoorzieningen (WZV). De WTZi richtte zich op de huisvesting van zorgfuncties, inclusief de AWBZ-functie verblijf (intramurale zorg). Extramurale zorg werd gefinancierd op basis van de Wet Tarieven Gezondheidszorg (WTG), bijvoorbeeld voor voorzieningen die wonen en zorg scheiden of dagbehandeling en dagactiviteiten voor cliënten in andere instellingen.
Gebouwen
Voor de financiering en bouw van zorginstellingen (verpleging, verzorging en gehandicaptenzorg) kwam een vergunningprocedure die werd getoetst door het College Bouw Zorginstellingen. Het doel was een goed zorgsysteem te realiseren met kwalitatief en functioneel goede voorzieningen op de juiste plekken, tegen verantwoorde kosten, gefinancierd uit collectieve middelen. De overheid en het Bouwcollege waren nauw betrokken bij het waarborgen van de toegankelijkheid en kwaliteit van de zorginfrastructuur. Voor het bouwen, kopen, huren, renoveren of verbouwen van gebouwen voor AWBZ-functies was toestemming nodig. Het zorgkantoor speelde hierbij een belangrijke rol in de goedkeuring van initiatieven.
Het Bouwcollege toetste bouwplannen op basis van prestatie-eisen, die vastgelegd waren in de Bouwkostennota. Deze normen bepaalden de maximale kosten voor bouwprojecten onder de WTZi. Zo werd de haalbaarheid getoetst en financiering gereserveerd. De uitvoering van de bouw werd stapsgewijs gevolgd en begeleid door het Bouwcollege. Een voorbeeld van een ‘traditioneel gefinancierde’ zorginstelling is het multifunctionele zorgcomplex Hanzeborg in Lelystad, ontworpen door EGM architecten in 2010. Het motto van dit project was “waar mensen de maatschappij niet meer in kunnen, brengen we de maatschappij naar de mensen,” wat letterlijk is gerealiseerd in een dynamisch en multifunctioneel ontwerp.
Overgang naar scheiden wonen en zorg
Naast meer keuzevrijheid in type en locatie van woonvorm en het bevorderen van het zo lang mogelijk zelfstandig en in eigen omgeving blijven wonen, was een van de redenen voor het scheiden van wonen en zorg bij te dragen aan de houdbaarheid van de AWBZ door de huisvestingskosten niet langer ten laste te laten komen van de AWBZ en een duidelijker onderscheidt tussen zorg- en woondiensten te maken. Scheiden van wonen en zorg is door de jaren heen door verschillende beleidsmaatregelen gestimuleerd. Zo maakte de beleidsregel Zorginfrastructuur het mogelijk mensen vanuit een zorgsteunpunt, zoveel mogelijk 24-uurszorg thuis te laten ontvangen. Met de invoering van de WMO kwam de verplichting voor gemeenten een ondersteuningstructuur te faciliteren die zelfredzaamheid zoveel mogelijk bevordert. Uiteraard moesten er ook voldoende geschikte woonvormen beschikbaar zijn (nul-treden-, levensloopbestendige, aanpasbare en betaalbare woningen). Ook wet- en regelgeving is ingezet voor een verdere scheiding van wonen en zorg. (o.a. het volledig pakket thuis en integrale en transparante tarieven zorg)
Vanaf 2006 wordt door de overheid ingezet op een versnelling van het proces van het scheiden van wonen en zorg. Randvoorwaarde hiervoor was uiteraard wel dat er voldoende (geschikte) woningen werden gebouwd om te voldoen aan de toenemende vraag. Uit het woononderzoek Nederland (WoOn) 2006 bleek toen ook al dat er ruim 700.000 woningen extra nodig zouden zijn.
Kabinet Rutte II besloot uiteindelijk tot versobering van de ouderenzorg, wat leidde tot de sluiting van door de overheid gefinancierde verzorgingshuizen voor ouderen met een lichte zorgvraag en het stimuleren van langer thuis wonen. De eisen voor opname in een verpleeghuis werden strenger, waardoor het ‘tussenproduct’ wegviel en niet voldoende werd vervangen door alternatieve woonvormen. De benodigde capaciteit voor ouderen met een lichtere zorgvraag nam hierdoor verder af en de zorg versnipperde nog meer, terwijl juist in tijden van toenemende krapte clusteren en efficiënt organiseren van de zorg alleen maar belangrijker wordt.
Gecompliceerd
Waar het tot op heden voor iedereen min of meer duidelijk was hoe de financiering van verblijf, gecombineerd met zorg, in elkaar stak en aan welke vereiste kwaliteiten dat moest voldoen, kan ik me niet aan de indruk onttrekken dat het vanaf deze tijd alleen maar gecompliceerder is geworden. Waar de te volgen procedures hiervoor nog tot serieuze aantallen geschikte wooneenheden leidden, lijkt het er nu op dat nieuwbouw van zorgvastgoed sindsdien sterk is achtergebleven. De financiering van dergelijke projecten ligt beduidend gecompliceerder dan hiervoor. Wooneenheden moeten in de huur- of koopsector worden gerealiseerd door een woningcorporatie of een ontwikkelaar en bewoners betalen ‘plat gezegd’ hun zorgkosten via de zorgverzekering.
Een voorbeeld hiervan is het in 2016, eveneens tijdens mijn dienstverband bij EGM architecten ontworpen, wooncentrum Midden-Inn in Heerjansdam. In dit project hebben we niet alleen de advieswerkzaamheden op het gebied van architectuur en bouwtechniek verzorgd, maar zijn we in nauwe samenwerking met de opdrachtgever (Woningbouwvereniging Heerjansdam) vanaf het allereerste begin op zoek gegaan naar partijen die een financiële en maatschappelijke bijdrage konden leveren aan een nieuw woonconcept. Zo hebben we met de woningbouwvereniging, thuiszorgorganisatie Aafje, Stichting Welzijn Senioren Heerjansdam, een fysiotherapeut en een huisarts gezamenlijk een integraal concept ontwikkeld, waaraan iedere partij naar rato financieel heeft bijgedragen. Wat begon als een droom van een enorm betrokken woningbouwvereniging om mensen langer in het dorp te laten wonen, is uitgegroeid tot een ‘dorpshuis’ pur sang, waar (indien nodig) 24 uur per dag zorg geleverd kan worden in ruim bemeten (sociale) huurappartementen, voorzien van allerlei domotica in een hotelachtige sfeer. Het gebouw vormt een sociale gemeenschap, waar mensen naar elkaar omkijken, elkaar helpen en op elkaar betrokken zijn. In het hart ervan wordt een scala aan dorpsbrede activiteiten georganiseerd en het restaurant wordt bezocht door mensen uit de gehele buurt. Bovendien is het buitengewoon duurzaam voor een sociale voorziening. Een slimme, collectieve installatie draagt bij aan een uiterst effectief energiegebruik, waardoor bewoners met een toch al krappe beurs, nog geen 10 euro per maand aan energie betalen.
Toenemende problematiek
Naast de genoemde toegenomen complexiteit met oog op de financiering en het reeds geadresseerde forse tekort aan geschikte wooneenheden, zijn de problemen in deze sector in amper 10 jaar tijd alleen maar toegenomen en zullen blijven toenemen. De forse vergrijzing, de steeds duurder wordende zorgkosten, het oplopende tekort aan zorgmedewerkers en de gebrekkige, sterk achterblijvende productie van geschikte woonvormen zullen hopelijk niet resulteren in de eerder geschetste doemscenario’s, maar dan moeten we toch snel serieuze stappen gaan zetten. Het lijkt er op dat de ernst van de situatie nog maar mondjesmaat doordringt, terwijl het al 5 over twaalf is.
Verantwoordelijkheid nemen
Vanuit ons vakgebied zien we van oudsher een enorme betrokkenheid bij de maatschappelijke ontwikkelingen op het gebied van Volkshuisvesting en Stedenbouw, dragen we actief bij aan de discussie en geven we vorm aan (delen van) de oplossing hiervoor. Architecten zijn in staat out-of-the-box te denken, mogelijkheden te onderzoeken, zaken te combineren en dingen in gang te zetten. RoosRos voelt zich, vanuit haar missie en visie, verantwoordelijk voor wat ze deze maatschappij nalaat en wil een positieve bijdrage leveren aan de toekomstige ontwikkelingen, ook op het gebied van de zorg. Het gaat ons immers allemaal raken!
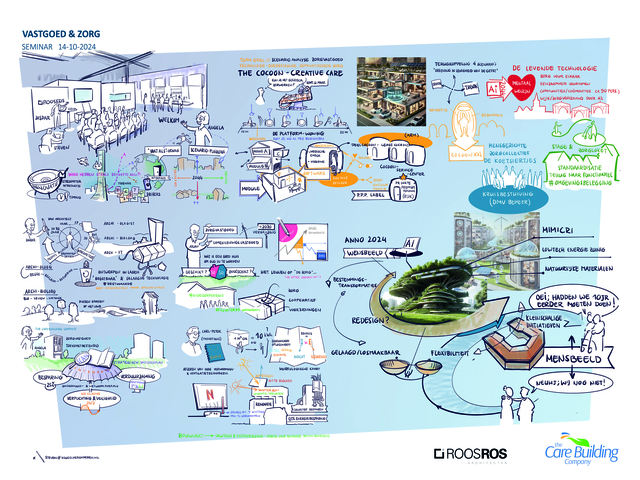
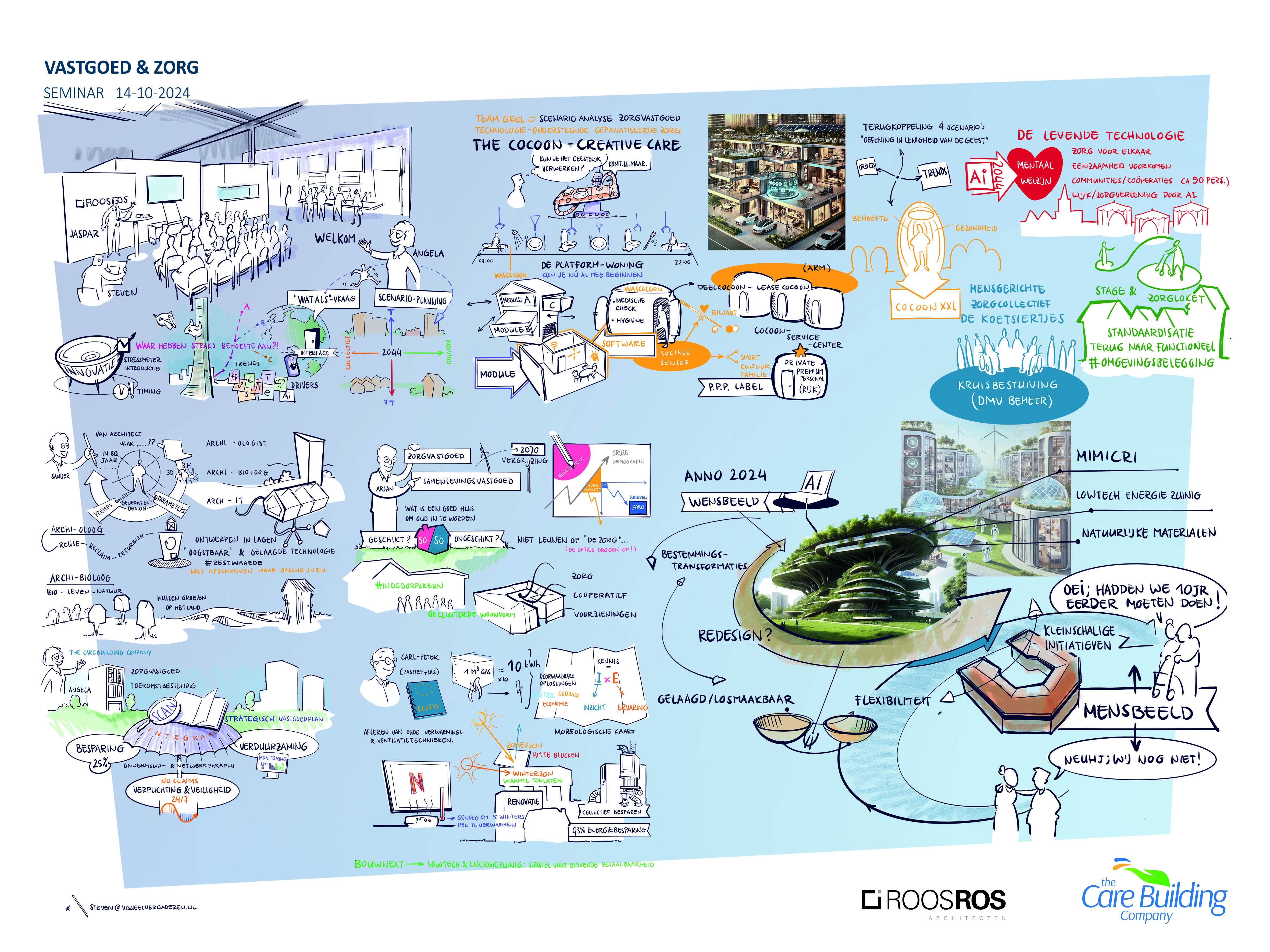
Met oog daarop organiseerden wij, op 14 oktober jl, samen met Fortrus Zorgvastgoed een seminar waarin de toekomst van zorgvastgoed centraal stond. Met meer dan 50 professionals uit de gehele breedte van de zorgbranche lieten we ons inspireren door vooraanstaande experts op diverse gebieden en dachten we in interactieve werksessies na over mogelijke oplossingen voor de enorme problemen waarvoor de zorgbranche zich geplaatst ziet.
What if…
Jaspar Roos begon deze dag met de vraag wat trends succesvol maken. Wanneer is vernieuwing succesvol en wanneer valt een droom in duigen? En wat doen wij met deze scherven richting de toekomst? Blijven we stilstaan om deze op te ruimen of lopen we gehaast door? Maken wij ons zorgen om nieuwe generaties, en waarom? Aan de hand van de vraag waar we straks behoefte aan hebben, nam hij ons mee naar de ‘(on)voorspelbaarheid’ van trends en allerlei factoren die dit beïnvloeden. Deze drivers of change zijn zeer divers en maken de wereld complex. Bovendien wordt ons beeld gekleurd door de interface die we gebruiken om deze wereld te verkennen.
Met behulp van scenarioplanning dachten we vervolgens in extremis na over vier verschillende toekomstscenario’s voor de zorgsector in 2044 aan de hand van de vraag: 'What if…'
Aan de hand van een assenstelsel werd de zorgsector ingedeeld in vier kwadranten. Op de horizontale as van collectieve tot individuele zorg en op de verticale as van low-tech naar high-techzorg. Van door hoogwaardige technologie gedreven zorggemeenschappen tot familiegeleide laagtechnologische zorg (back-to-basics) en van door hoogwaardige technologie ondersteunde geprivatiseerde zorg tot low-tech, mensgerichte zorgcollectieven. Interessante oplossingen zoals The Cocoon – Creative Care (inplugbare zorgmodules in casco’s), levende technologieën (met zorgverlening door AI), low-tech mensgerichte, self-supporting zorgcollectieven (sturing op beheer), tot stage & zorgloket als vast onderdeel van de maatschappelijke opvoeding (zorg als omgevingsbelegging).
In het vervolg van het programma keken een aantal sprekers vanuit verschillende invalshoeken met ons naar de meer nabije toekomst van vastgoed in de zorg en de rol die we daar vanuit onze professie in zouden kunnen spelen.
Dichter bij huis
Tijdens het seminar ging Sander Ros in op de veranderende rol van de architect. In amper 30 jaar tijd zijn we van de Rotring-pen via CAD en BIM gegaan naar parametrisch en generatief design, en zelfs artificial design. De architect bestaat straks misschien niet meer. We meten ons nieuwe rollen aan, zoals die van Archi-oloog of Archi-bioloog, ondersteund door Arch-IT. Zo ontwerpt de Archi-oloog met gelaagde technologie, oogstbaar en met restwaarde. Afschrijven wordt opschrijven. De Archi-bioloog laat huizen 'groeien' op het land, vanuit biologische en natuurlijke principes, geïnspireerd door leven en groei. Sander sloot af met enkele concrete voorbeelden van toepassingen die nu al mogelijk zijn.
Aansluitend nam Arjan in ’t Veld ons, aan de hand van enkele statistieken, mee door de toenemende problematiek in de zorg. Tot 2070 neemt de vergrijzing toe, komen er geen verpleeghuisplaatsen meer bij en zal de capaciteit in de ouderenzorg eerder afnemen dan toenemen. Bovendien is 50% van de bestaande woonvoorraad ongeschikt voor zorg. Arjan pleitte voor reablement en het smeden van nieuwe coalities in bestaande contexten, gericht op low-tech samenlevingsvastgoed. Leven is de kwaliteit, zorg is een noodzaak. In kleinschalige woonvormen in dorpskernen (dorpshoven) kan al gewerkt worden aan zorg en voorzieningen die geclusterd en coöperatief worden aangeboden.
Angela Rokven van The Care Building Company hield een pleidooi voor het toekomstbestendig maken van zorgvastgoed door slim te organiseren en te werken aan integraal beheer en onderhoud door middel van een strategisch vastgoedplan. Samen met actueel inzicht in alle wettelijke verplichtingen en veiligheid (No claims), is forse kostenreductie haalbaar, die vervolgens weer in de sector geïnvesteerd kan worden.
Als laatste ging Carl-Peter Goossen van Bouwnext in op een integrale aanpak van duurzaamheid in zorgvastgoed, gebaseerd op passiefhuisprincipes. Het loslaten van jarenlang toegepaste en ingesleten technieken en het omarmen van nieuwe (collectieve) oplossingen, gebaseerd op inzicht en ervaring, vormen hier de sleutel. Low-tech en energiezuinigheid zijn noodzakelijk voor blijvende betaalbaarheid. Aan de hand van meerdere, gerealiseerde oplossingen toonde hij een variëteit aan nu al goed toepasbare mogelijkheden.
Maatschappij-inclusief
Nicki Pouw pleitte in 2022 in de Tweede Kamer voor de terugkeer van bejaardenhuizen als potentiële oplossing. Ook andere politici hinten hier af en toe op. Hoewel de terugkeer naar isolement en afhankelijkheid van het bejaardenhuis, evenals de collectieve druk hiervan op onze zorguitgaven, geen oplossing meer is, moeten we wel nadenken over maatschappij-inclusieve oplossingen. Oplossingen waarbij ouderen actief deelnemen aan en in de maatschappij en in contact staan met andere generaties. Als ouderen actief en volwaardig lid kunnen zijn van de buurt waarin ze wonen, blijven ze langer gezond en minder afhankelijk van professionele zorg.
De huidige generatie ouderen heeft bovendien andere behoeften dan de generaties hiervoor. Ze zijn kapitaalkrachtiger, willen vaak langer zelfstandig blijven wonen en de regie behouden over hun leven. Vanuit het seminar kwamen bruikbare en direct toepasbare (deel)oplossingen die nu reeds toegepast kunnen worden.
Het principe van een dorpshof, maar ook het genoemde voorbeeld in Heerjansdam, zijn kleinschalige initiatieven, bedacht en opgezet vanuit de samenleving. Ze zijn ontworpen vanuit de vraag hoe je als oudere nog steeds mee kunt doen in de samenleving en hoe je prettig ouder wordt. Anders dan de vraag hoe we het beste voor ouderen kunnen zorgen, moeten we ons afvragen hoe we als ouderen en met ouderen willen (samen)leven.
In Nederland zien we een verschuiving van focus van alleen ‘zorg’ naar ‘welzijn’. Zelfredzaamheid, eigen controle over gezondheid en een geschikte omgeving staan daarbij centraal. Het tijdig verhuizen naar een geschikte woning wordt steeds meer een leefstijlkeuze die hieraan bijdraagt. Ouderen kiezen er steeds bewuster voor om te wonen in een toekomst- en zorgbestendig concept met aandacht voor welzijn, faciliteiten en services.
Over de grens
Ook internationaal zien we mooie voorbeelden waar wij van kunnen leren. Veel landen, waaronder Finland en Italië, worden reeds geconfronteerd met een veel hogere vergrijzingsdruk dan Nederland en hebben toch lage zorguitgaven. Net als Nederland zetten genoemde landen sterk in op het stimuleren van ouderen om zo lang mogelijk zelfstandig thuis te blijven wonen. Finland kent een sterke focus op thuiszorg en preventieve maatregelen, wat resulteert in duurzame en betaalbare oplossingen en blinkt daardoor uit in het efficiënt omgaan met een hoge vergrijzingsdruk en relatief lage zorguitgaven. Langdurige zorg aan huis staat hier overigens niet op zichzelf, maar is integraal onderdeel van de gezondheidszorg én het sociale systeem.
Ook Zuid-Europa (Spanje en Italië) valt op. Deze landen kennen een bijzonder hoge levensverwachting. Sterke sociale netwerken en de betrokkenheid van familieleden spelen een cruciale rol in de (informele) zorg voor ouderen in deze landen. Het aantal mantelzorgers is in Italië bijvoorbeeld bijna 1 op 1, terwijl dat in Nederland 1 op 3,5 is. Een ander ding dat Nederland kan leren van deze landen is het sterkere gemeenschapsgevoel dat heerst in Zuid-Europa. Woonomgevingen en woonconcepten waar mensen meer naar elkaar omkijken, waar sterke sociale netwerken ontstaan en waarbij er aandacht is voor een mix van doelgroepen (in combinatie hiervan ligt de kracht). Het blijkt ook dat hoe geschikter en toegankelijker mensen wonen, en hoe meer de woonomgeving uitnodigt tot een gemeenschap, hoe minder (snel) formele zorg nodig is. Dit verbetert niet alleen de kwaliteit van leven, maar vermindert ook de (financiële) druk op zorgorganisaties aanzienlijk.
In Engeland zien we nog iets anders. Ouderen zijn daar, anders dan bij ons, eerder bereid te verhuizen naar woonconcepten zoals Integrated Retirement Communities, vooral als deze een sterk gemeenschapsgevoel, veiligheid en zorgopties bieden. Het creëren van meer aantrekkelijke en alternatieve woonvormen met sterke focus op gemeenschapsbeleving kan enorm bijdragen aan het op gang brengen van doorstroming op de woningmarkt.
Wederkerigheid en eigenaarschap
En wat als in het extremere scenario straks nauwelijks meer zorgprofessionals beschikbaar zijn om iedereen van zorg te voorzien? Hoe kunnen we zorg en welzijn voor ouderen organiseren als er geen zorgorganisatie meer in het spel is als verantwoordelijke partij? In Drenthe denkt men momenteel na over het organiseren van buurten en gemeenschappen, waarin mensen in verbinding staan met elkaar en waarin zorg- en welzijnstaken anders worden georganiseerd. Denken vanuit een gemeenschap of buurt, waarin we onze vaardigheden inzetten voor elkaar, biedt ook ouderen meer kans om te leven in een prettige omgeving waar ze nog lang volwaardig onderdeel uit kunnen maken van de maatschappij. Uiteraard ontstaat het oppakken van zorg- en welzijnstaken vanuit de buurt niet vanzelf. Het is een beweging van toenemende wederkerigheid en eigenaarschap die we zullen moeten blijven stimuleren, maar die uiteindelijk zal leiden naar een samenleving waarin men weer naar elkaar omkijkt en waarin men zo lang mogelijk van betekenis wil blijven zijn.